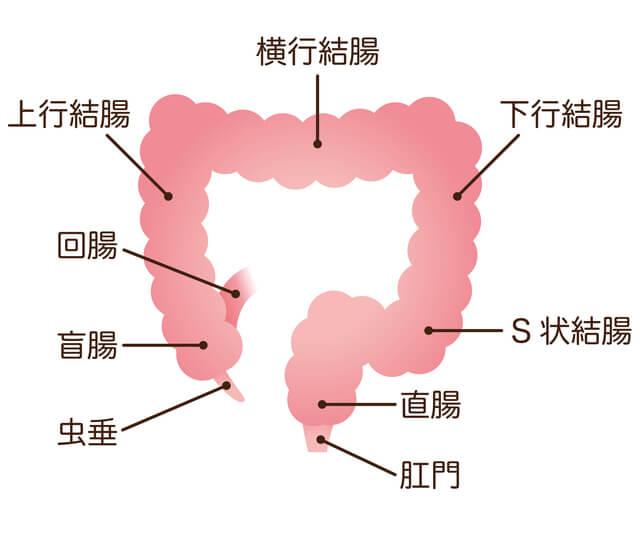
大腸は、約2mの長さをもつ消化管臓器であり、結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)や直腸(直腸S状部、上部直腸、下部直腸)、そして肛門管に分類することができます。
大腸がんにおける典型的な症状としては、血便(便に血が混じる)や下血(腸からの出血により赤または赤黒い便が出る、便の表面に血液が付着する)、あるいは下痢と便秘の繰り返し、便が細くなるといった便通異常などが挙げられます。
今回は、大腸がんの主な原因、症状、検査、治療などを解説していきます。
大腸がんとは?
近年、世界的に大腸がん患者数は増加傾向にあって、日本でも同様に大腸がんの患者数は増加傾向にあります1)。
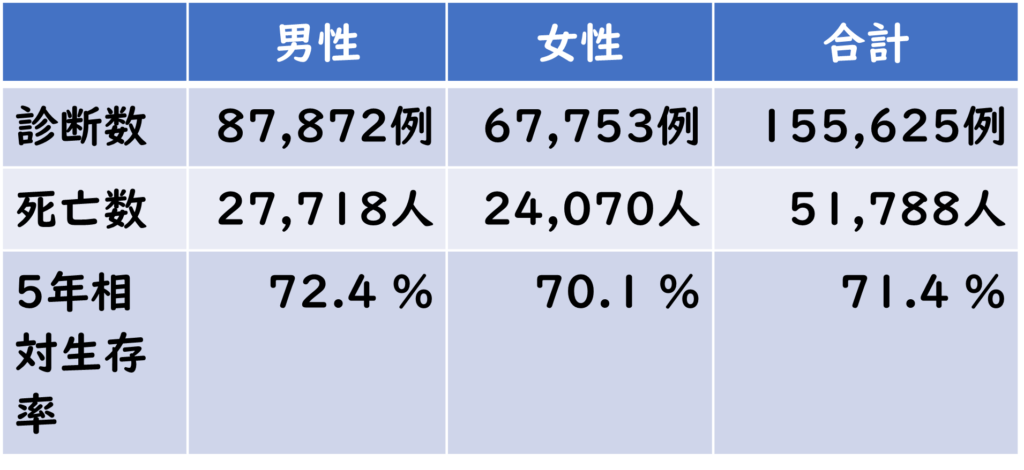
最近では、1年間に約160,000人が大腸がんと診断されており、年齢的には30代前半から罹患率が増えていき、高齢になればなるほど発症する傾向にあります。
【2019年 大腸がんに関する統計学的情報】
大腸がんは、その名の通り大腸(結腸・直腸)に発生するがんで、腺腫という良性のポリープががん化して発生するものと、正常な粘膜から直接発生する種類があります。
日本では、統計的にS状結腸と直腸に癌性病変ができやすいといわれています。
この20年で大腸がんによる死亡数は1.5倍程度に拡大していて、いわゆる高脂肪・低繊維食を日常的に摂取している場合に大腸がんに罹患しやすく、生活習慣の欧米化が大腸がんの発症に関与していると考えられています。
大腸がんが進行するとどんな症状があるの?
大腸がんの症状
大腸がんは、早期の段階では自覚症状はほとんどなく、進行すると症状が出ることが多くなります。代表的な症状としては、血便や下血、あるいは下痢と便秘を繰り返して便が細くなる、便が残る感じがする、おなかが張る、腹痛を呈する、貧血になって体重が減少することなどが挙げられます。
大腸がんの症状に関するチェックリスト

✓腹痛がある
✓便秘や下痢の症状がある
✓血便(便に血が混じっている)がある
✓貧血の症状がある
✓いつもより便が細く感じる
✓残便感がある
✓体重が減っている
大腸がんは早期的な段階ではほとんど自覚症状は乏しく、病状が進行するにしたがって有意にさまざまな症状が現れてきます。「いつもと違うな」と感じることがあれば、ご自身なりにチェックする習慣をつけるようにしましょう。
いつ、どんな病院に行けば良いの?

早期段階における大腸がんではほとんど自覚症状はありませんが、がん組織が進行して成長すると、血便、便秘や下痢などの便通異常、あるいは便そのものが細くなることが多いです。それは、直腸部位からS状結腸部の周辺でがん組織が成長すると、排泄される便が普段より細くなるためです。
上記のチェックリストに当てはまり、少しでも心当たりのある方は、消化器内科専門医や大腸外科専門医を受診するようにしましょう。
大腸がんを引き起こす2つの原因
大腸がんになりやすい生活習慣(食生活)
日常の生活習慣の中で、野菜や果物の摂取が不足して、赤肉や加工肉などを多く摂取して、過剰な飲酒などの食生活を続けていることによって、大腸がんの発生する危険性が高まるといわれています。特に、悪い食生活に伴って体脂肪が多い肥満体型の人は十分注意が必要です。
WCRF(世界がん研究基金)2011年の改訂版では、女性は太っていても痩せていても大腸がん全体の発生率には特に違いがみられませんでしたが、男性でBMI(Body Mass Index)が30以上の場合には通常よりも結腸がんに罹患するリスクが1.4倍、直腸がんを発症する危険性が1.2倍に上昇することが判明しています。
病歴などの遺伝
大腸がんでは、稀に家族の病歴や遺伝性との関わりもあるとされており、特に家族性大腸腺腫症やリンチ症候群の家系では近親者に大腸がんの発生が多くみられます。
特に、家族性大腸ポリポーシスは大腸がん全体の原因として約1%を占めており、若年層で大腸に数百個から無数のポリープ(良性のできもの)ができ、放置すれば確実に癌化する遺伝性の病気であるといわれています。
また、大腸がんに罹患した家族が存在する場合には、大腸がん発症のリスクが通常よりも増加するといわれており、特に潰瘍性大腸炎を長期間かけて患うことでも大腸がんになる危険性を高めることがわかっています。
大腸がんのステージに関連する知識
ステージ0
がんのステージは、ステージ0期からⅣ期まで5段階あり、ステージⅣがもっとも進行している状態であり、それらのステージは、T(がんの大きさ) N(リンパ節への転移の有無) M(他の臓器への転移)という3つの要素を組み合わせて判定されます。
大腸の内側、つまり空洞側は粘膜になっていて、大腸の外側は漿膜(しょうまく)と呼んでおり、内側の粘膜と外側の漿膜の間に、大腸を動かす筋肉(筋層)があり、大腸がんは基本的には粘膜部から発生して、徐々に筋層、漿膜の方へ進展していきます。
がん組織が、粘膜の部分だけにとどまっている状態をステージ0と定めています。
ステージⅠ
がん組織が、粘膜部より深く進行したが、筋層部分でとどまっているものをステージⅠと呼びます。がんと診断された患者さんのなかで、ある時点まで生存されている割合のことを生存率と呼んでいます。
ステージⅠは、比較的早期の段階と捉えられており、ステージⅠにおける5年生存率は約94%であるといわれています。
ステージⅡ
ステージⅡは、がん病変が粘膜下層、または固有筋層に到達しており、かつ大腸壁の固有筋層より深部まで浸潤して、固有筋層や漿膜下層を越えている状態を指しています。
がん組織が筋層を超えてしまうと、ステージⅡ以上となり、その中でも特に周囲リンパ節への転移が無い際にはステージⅡと診断され、5年生存率はおよそ89%と伝えられています。
ステージⅢ
大腸の近傍に存在しているリンパ節を「所属リンパ節」と呼ばれ、ステージⅢでは、がんの深達度に関わらず、所属リンパ節への転移を呈する状態であり、かつ遠隔転移を認めない場合とされています。
がんの大きさや、深さなどに関係なく、周囲リンパ節に転移している所見が発見された時点で、ステージⅢと診断され、5年生存率は約77%程度となります。
ステージⅣ
ステージⅣは、がん病巣の深達度や所属リンパ節転移の有無に関係なく、遠隔転移や所属リンパ節から遠く離れたリンパ節に転移所見を認める場合を指しています。
遠隔転移とは、肝転移や肺転移のことを意味しており、それ以外にも腹腔内部にがん細胞が広がる状態である腹膜播種を呈する際にもステージⅣと判断されます。
がんの大きさや、深さなどに関係なく、肺や肝臓など他臓器に転移している所見が認められた時点で、ステージⅣと診断され、5年生存率は約19%と著明に低下します。
大腸がんに治療に関連する知識

大腸がんの検査
大腸がんに対する検査内容は、まずは問診と便潜血検査になります。
問診では、自覚症状や既往歴、家族の病歴などを確認して、個々によって検診の対象として適切か、そうではないかの判断に用いる参考情報になりますし、便潜血検査では、大腸がんやポリープなどによる出血が便に混じっていないかを調べることが簡便に可能となります。
通常、便潜血は肉眼的には見えませんし癌病変からの出血は間欠的であるため、2日分の便を採取することによって判定します。
便潜血検査は、安全かつ安価な検査であり、万が一便潜血検査の結果が陽性で要精密検査となった場合には、医療機関で通常大腸内視鏡検査を実施することになります。
大腸内視鏡検査の治療技術も年々進んでおり、腫瘍が万が一大きくなっても粘膜内にがん病巣がとどまっている際には、ほとんどが内視鏡治療で確実に切除できるようになってきました。
大腸がんの治療法
大腸がんをステージ1、もしくはそれよりも早期に発見することができれば、大腸内視鏡治療でがんを取り除いて完治することも可能であり、内視鏡治療は外科手術に比べて、身体にかかる負担を軽減することができます。
大腸がんでは、ステージ2以上であれば、基本的には外科的な手術治療になり、実際の手術治療では、がん組織だけでなく、がんが広がっている可能性のある部分や、その周囲にあるリンパ節も取り除きます。
がん病変がある大腸の一部を切除した後は、残った腸同士を吻合しますが、がんの部位によっては腸管をつなぎ合わせることができない場合もあり、その際には人工肛門を腹部に作成することになります。
自宅でできる大腸がんにならないためにできること
身体活動の活発な人では、まったく運動しないひとの半分程度しか大腸がんにならないという研究結果があることから、大腸がんが発生する危険性を下げる自宅でもできる改善方法として信頼性が高い手段は、適度な運動と肥満の予防が挙げられます。
また、屋外運動により、適度に太陽の日にあたり、ビタミンDが多く体内で合成されることも大腸がん予防に有利に働くと考えられていますし、適正体重の範囲内であり内臓脂肪の比較的少ない方では、そうでない場合と比して1/3程度しか大腸がんに罹患しません。
食事内容については、緑黄色野菜や魚を中心に食物繊維、カルシウム、そしてビタミンDの多い食事をすることが、大腸がんの発症予防に有効とされていますし、野菜を日常的に十分食べているひとは、全く食べないひとの約半分しか大腸がんにならないと指摘されています。
こちらも併せて読まれています
ものまねアスリート芸人のM高史さんに聞く|無理せず楽しむ、40代・50代・シニアから始めるランニング
食物繊維が多い食べ物とは?1日の目安から手軽な摂り方まで徹底解説
おわりに
改善しない場合は消化器内科専門医や大腸外科専門医へ相談しましょう。食生活の欧米化などの影響によって、大腸がんは年々増加傾向にあります。万が一、血便、腹痛、便の性状や回数の変化など気になる症状が続く、あるいは改善しない場合は、消化器内科や大腸外科など専門医療機関を受診して相談してください。
引用文献
1)橋本 恭一, 我如古 理規, 長山 聡:他臓器浸潤大腸がんの外科治療 日本消化器病学会雑誌. 2021 年 118 巻 11 号 p. 1004-1011
DOI https://doi.org/10.11405/nisshoshi.118.1004